Современный взгляд на лепру
В статье отражены современные представления о лепре, представлены современные данные литературы, посвященные вопросам эпидемиологии заболевания, особенностям клинической картины, диагностики, дифференциальной диагностики и лечения дерматоза. |
#05/18 Ключевые слова / keywords: Mycobacterium leprae, Mycobacterium lepromatosis, Болезнь Хансена, Дерматовенерология, Лепра, Лепроматозный, Инфекции, Mycobacterium leprae, Mycobacterium lepromatosis, Hansen's Disease, Dermatovenerology, Leprosy, Lepromatous, Infection
А. А. Кубанов, Т. В. Абрамова, Е. К. Мураховская, В. А. Ласачко
2018-05-24 11:15
Leprosy: аctual view
The article summarizes information about the disease leprosy. Data of the literature on epidemiology of the disease, the features of the clinical picture, diagnosis, differential diagnosis and treatment of the dermatosis are presented.
Лепра (проказа, болезнь Хансена) — хроническое инфекционное заболевание из группы микобактериозов, характеризующееся продолжительным инкубационным периодом и рецидивирующим течением. Заболевание носит системный характер и поражает производные эктодермы — кожные покровы, слизистые оболочки и периферическую нервную систему. В настоящее время, несмотря на применение эффективной схемы антибиотикотерапии и устранение угрозы эпидемии лепры, по всему миру продолжают ежегодно выявляться новые случаи заболевания, поэтому перспектива полной ликвидации болезни ставится под сомнение [1–3].
Распространенность лепры в мире стабильно снижается из года в год. Согласно данным ВОЗ, количество новых случаев, каждый год выявляемых во всем мире, уменьшилось с 763 000 в 2001 г. до 249 000 в 2008 г. [1]. В 2013 г. было выявлено 215 656 новых случаев заболевания, в 2014 г. — 213 899, в 2015 г. — 211 973 [2, 3].
Глобальная статистика свидетельствует о том, что 96% (203 600 человек) новых случаев заражения лепрой были выявлены в 22 государствах (таких как Индия, Бразилия, Ангола, Конго, Судан, Эфиопия и др.). На долю других стран приходятся оставшиеся 4% [3].
Одной из шести стран мира с наиболее высокой распространенностью лепры является Бразилия, где ежегодно диагностируется более 30 000 новых случаев заболевания. В 2014 г. распространенность лепры в Бразилии составила 1,27 случая на 10 000 жителей. Уровень распространенности дерматоза по стране неравномерен: помимо эндемичных по лепре регионов существуют и такие, в которых отмечается низкий уровень распространенности лепры [4].
Значимую роль в распространении заболевания играет миграция населения. В Европе большинство случаев лепры регистрируются у беженцев из других государств. Так, из 168 случаев заболевания лепрой, зарегистрированных в 2013 г. в Испании, 40 (24,6%) больных выявлены среди коренных жителей Испании, 128 (76,2%) — среди проживающих в стране мигрантов, главным образом из Бразилии, Парагвая и Боливии [5]. В Италии количество больных лепрой среди коренного населения в период с 1990 по 2009 г. составило 12 человек, среди мигрантов — 159 больных [6]. Во Франции в 2009 и 2010 гг. выявлено 39 новых случаев болезни, из них 7 (18%) наблюдались у пациентов французского происхождения [7]. В Дании в период с 1980 по 2010 г. выявлено 15 случаев болезни, из них 87% являлись мигрантами из Южной и Юго-Восточной Азии [8].
В России эндемичным регионом по лепре является Астраханская область. За последние десятилетия больные лепрой были выявлены и в других субъектах Российской Федерации: в Сибири, на Северном Кавказе и Дальнем Востоке [9, 10]. Однако стоит отметить, что, благодаря внедрению в практику целого комплекса противолепрозных мероприятий, заболеваемость лепрой в России носит устойчивый спорадический характер. В 2015 г. на учете состояло 240 больных, из них в Астраханской области — 135 [10].
Возбудителями лепры являются Mycobacterium leprae (M. leprae) и Mycobacterium lepromatosis (M. lepromatosis). M. leprae была впервые открыта норвежским врачом Герхардом Хансеном в 1873 г. [11]. Данный микроорганизм относится к семейству Mycobacteriaceae и является кислото- и спиртоустойчивой бактерией, которая представляет из себя грамположительную прямую или изогнутую палочку длиной 1–7 мкм и диаметром 0,2–0,5 мкм [12]. M. leprae может длительное время сохранять жизнеспособность при низких температурах и высушивании. Данному микроорганизму свойственен крайне медленный рост, который зачастую не характерен для бактерий (одно деление продолжается приблизительно 12 суток) [12]. Возбудитель заболевания является облигатным внутриклеточным паразитом. M. leprae способна продолжительно персистировать в макрофагах человека, что обеспечивается взаимодействием различных механизмов (антигенная изменчивость и пр.). Именно поэтому пациенты, выписанные из лепрозориев на амбулаторное лечение с персистирующими формами лепры, могут быть источником заражения [9].
В 2008 г. был открыт второй возбудитель лепры — M. lepromatosis, который, в отличие от M. leprae, является некислотоустойчивой бактерией и вызывает преимущественно тяжелый диффузный лепроматозный тип лепры [13, 14].
От других инфекционных заболеваний лепру отличает длительный инкубационный период, который варьирует от 2–3 месяцев до 50 лет (в среднем составляя 4–6 лет) [11].
Общепризнан воздушно-капельный путь передачи инфекционных агентов, однако не исключаются другие пути заражения — через укусы кровососущих насекомых и поврежденные кожные покровы. Лепра является малоконтагиозным заболеванием. Заражение микобактериями лепры происходит в результате длительного тесного общения с больным, не получающим лечения, вследствие сенсибилизации, нарастающей при повторяющихся контактах, снижения сопротивляемости организма (в результате неполноценного питания, тяжелых физических нагрузок, частых простудных заболеваний, алкоголизма и других интоксикаций) и иммуногенетической восприимчивости [11].
На восприимчивость к лепре оказывают влияние различные наборы генов, в том числе системы антигена лейкоцитов человека (HLA). В настоящее время изучаются изменения в генах-кандидатах, участвующих в ответной реакции организма хозяина на инфекционный агент. Исследования геномного сканирования выявили связывающие пики для лепры в областях хромосом 6p21, 17q22, 20p13 и 10p13 [15, 17].
Устойчивость к заражению M. leprae обеспечивается, с одной стороны, низкой вирулентностью M. leprae, с другой — индивидуальными особенностями врожденного иммунитета. Важную роль в поддержании врожденного иммунитета играет целостность эпителия, секрет желез и поверхностный иммуноглобулин A (IgA). Кроме того, уничтожать микобактерии, независимо от активации адаптивного иммунитета, могут NK-клетки, цитотоксические Т-лимфоциты и активированные макрофаги. При заражении регулирование воспалительных цитокинов и хемокинов приводит к пролиферации либо Т-хелперов 1-го типа (Th1), либо Т-хелперов 2-го (Th2) типа, что способствует активации клеточного или гуморального звена иммунитета, что определяет клиническую форму заболевания [16, 17].
Клеточный иммунитет неэффективен в отношении предотвращения развития заболевания у лиц с туберкулоидной формой лепры. Гуморальный иммунитет у лиц с лепроматозной формой заболевания, ответственный за продуцирование IgM против PGL-1 (фенольный гликолипид-1), не обеспечивает защиту и не предотвращает диссеминацию бактерий [17].
Исследования in situ фенотипа Т-лимфоцитов с использованием иммуногистохимических методов с моноклональными антителами демонстрируют преобладание Т-хелперов (CD4+) при туберкулоидной форме лепры, с соотношением CD4/CD8 2:1 (такое же соотношение обнаружено в крови). Соотношение клетки памяти/интактные Т-клетки — 1:1 в крови и 14:1 в очагах поражений. Это означает, что клетки CD4+ при туберкулоидных поражениях экспрессируют фенотип Т-клеток памяти (CD45R0+). При лепроматозных поражениях преобладает популяция TCD8+ лимфоцитов с отношением CD4/CD8, равным 0,6:1, независимо от соотношения в крови, половина CD4+ клеток принадлежит к подклассу T-интактных клеток. Большинство CD8+ клеток принадлежат к CD28-фенотипу, что указывает на то, что они являются T-супрессорными клетками, тогда как T-цитотоксические клетки (CD28+) преобладают при туберкулоидных поражениях [16, 17]. Было отмечено, что клетки CD4+ (фенотип Т-клеток памяти) связываются с макрофагами в центре туберкулоидной гранулемы, а клетки CD8+ — это окружающая его манжета. В лепроматозных гранулемах CD8+ клетки (T-супрессорный фенотип) смешаны с макрофагами и CD4+ клетками. Подклассами CD4+ и CD8+ продуцируются различные виды цитокинов. Клоны клеток CD4+ от пациентов с туберкулоидной формой вырабатывают высокие уровни интерферона гамма (ИФН-γ), интерлейкина-2 (ИЛ-2) и фактора некроза опухоли альфа (ФНО-α) [17]. Данные клоны (TCD4+ клетки, Th1-паттерн) усиливают клеточно-опосредованный иммунитет и снижают пролиферацию M. leprae. Клоны клеток CD8+ от больных лепрой продуцируют высокие уровни супрессорных цитокинов макрофагальной активности, ИЛ-4, ИЛ-5 и ИЛ-10, а также низкие уровни ИФН-γ [17]. Учитывая структуру секреции цитокинов T-супрессорных клеток, в частности ИЛ-4, эти клеточные клоны были названы TCD8+ клетками, Th2-паттерном. Они способствуют стимуляции B-лимфоцитов, повышающих гуморальный иммунный ответ, и вызывают продуцирование антител, обеспечивающих восприимчивость человека к развитию болезни [16, 17].
Высокий уровень ФНО-α в сыворотке крови у пациентов с туберкулоидной формой лепры свидетельствует об участии данного цитокина в деструкции M. leprae и образовании гранулемы. ФНО-α участвует в иммунной защите посредством активации макрофагов, однако гиперпродукция ФНО-α и его взаимодействие с ИФН-γ способствуют повреждению тканей и формированию узловатой лепрозной эритемы (ENL) [17].
При лепроматозной форме лепры наблюдается повышенный уровень трансформирующего фактора роста бета (ТФР-β), отсутствующего при туберкулоидной форме и проявляющегося в небольшом количестве при пограничной форме лепры. ТФР-β подавляет активацию макрофагов, что ингибирует продуцирование ФНО-α и ИФН-γ, способствуя персистенции инфекции [17].
О механизмах трансмиссии лепры известно, что микобактерии проникают в клетки эндотелия и оседают в Шванновских клетках нервов кожи, к которым имеют тропизм, где в дальнейшем происходит долговременный период их адаптации и размножения. Остается неизвестным, как колонизация Шванновских клеток микобактериями лепры приводит к распространению инфекции в другие ткани [18]. Нейронный тропизм M. leprae обусловлен его связыванием с областью G на мостике молекулы ламинина альфа-2, а альфа-дистрогликан служит рецептором для M. leprae на Шванновских клетках [18].
В работе Masaki и соавт. (2013), в исследовании in vitro и in vivo с использованием мышей, определялось взаимодействие M. leprae со Шванновскими клетками. Исследование показало, что M. leprae изменяют дифференцировку Шванновских клеток до клеток-предшественников [19]. Клеточная перестройка приводит к снижению регуляции Шванновской клеточной линии Sox10 [19]. Таким образом, M. leprae способствуют распространению инфекционного процесса через два механизма: прямая дифференцировка Шванновских клеток в мезенхимальные ткани и образование гранулемаподобных структур, которые выделяют бактерионесущие макрофаги [19]. Исследование расширяет понимание о пластичности зрелых клеток и демонстрирует свойства M. leprae, приводящих к перестройке взрослых клеток в стволовые [18]. Распространение инфекции путем дифференцировки Шванновских клеток возможно при их инфицировании большим количеством M. leprae. Методология, используемая на мышах, у которых нет Т-клеток, упрощает воспалительное микроокружение в преимущественно макрофаги [19]. Данная работа описывает перспективную in vitro модель для объяснения патогенеза M. leprae, но необходимы подробные исследования, прежде чем экстраполировать выводы на течение инфекционного процесса в организме человека [18].
Существует две классификации лепры: мадридская классификация, принятая в 1953 г., а также ее последующая модификация, предложенная Д. С. Ридли и В. Джоплингом в 1973 г. [11].
Согласно мадридской классификации выделяют два полярных типа лепры: туберкулоидный и лепроматозный и два промежуточных типа: недифференцированный и пограничный (диморфный) [11].
В классификации Ридли–Джоплинга выделяют три типа лепры — недифференцированный (I — Indeterminate), туберкулоидный (Tuberculoidtype — TT) и лепроматозный (Lepromatoustype — LL). Лепроматозный и туберкулоидный типы являются полярными. Кроме того, различают субполярные и пограничные группы заболевания. Классификация Ридли–Джоплинга не нашла широкого применения ввиду сложности, поэтому в практической деятельности различают лепроматозный и туберкулоидный тип лепры, а также пограничный тип, который в дальнейшем может трансформироваться в одну из первых двух форм [20].
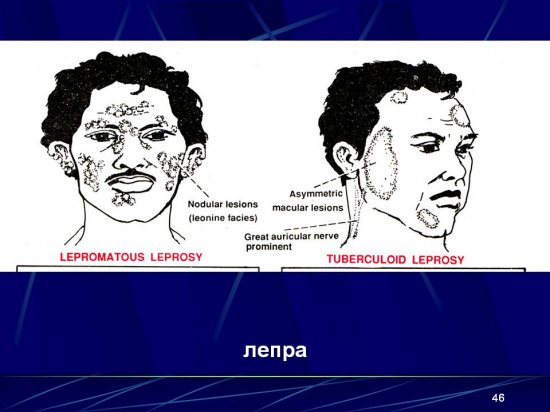
Клинические проявления заболевания определяются типом лепрозного процесса. Туберкулоидная форма лепры протекает более доброкачественно по сравнению с лепроматозной формой. При туберкулоидном типе поражаются преимущественно кожа и периферическая нервная система; внутренние органы поражаются реже. Поражение кожных покровов характеризуется резко очерченными депигментированными пятнами, напоминающими проявления витилиго, либо асимметричными яркими красновато-синюшными пятнами с бледным центром и плоскими полигональными фиолетовыми узелками по периферии. Узелки зачастую сливаются с формированием несколько возвышающегося валика шириной около 2–3 см («бордюрные элементы»). По мере увеличения бляшек центральная часть ее становится депигментированной и атрофичной. Размеры бляшек могут варьировать от одного до десятков сантиметров в диаметре. В некоторых случаях при туберкулоидной форме на коже образуются саркоидоподобные бугорки до одного сантиметра в диаметре, красновато-бурого цвета, с тенденцией к группировке. Поражение придатков кожи характеризуется выпадением волос и нарушением потоотделения в области пораженных участков [11]. Для туберкулоидного типа лепры характерно раннее поражение периферической нервной системы с формированием расстройств чувствительности (болевой, температурной и тактильной). Полиневриты при туберкулоидной форме характеризуются более благоприятным течением, чем полиневриты при лепроматозной форме [11].
Описаны случаи редкой формы туберкулоидной лепры с изменениями периферических нервов по типу «теннисной ракетки», клинически проявляющейся в виде утолщения ветви нерва, выходящего из туберкулоидной гранулемы. Оно возникает в результате повреждения кожных нервов, вызванного образованием гранулем, и приводит к локальной болезненности или нарушению чувствительности [21, 22].
Лепроматозный тип лепры является более тяжелой формой заболевания, при которой наблюдается поражение кожных покровов, нервной системы, слизистых оболочек и внутренних органов. Характерным признаком поражения кожи является появление многочисленных симметрично расположенных мелких красноватых пятен с фиолетовым оттенком [11]. С течением времени их цвет меняется на буроватый или медный. Локальная чувствительность в области высыпаний на ранних стадиях болезни не нарушается [23]. Постепенно на разгибательной поверхности конечностей и лице формируются массивная инфильтрация. Инфильтраты, локализующиеся на лице в области лба, надбровных дуг, носа и щек, приводят к нарушению мимики и обезображиванию черт лица (формируется так называемая «морда льва», facies leonina). Очаги поражения могут сопровождаться выпадением волос, гипо- или ангидрозом [8]. В процесс вовлекается также подкожная жировая клетчатка с образованием узлов — лепром, представляющих буроватого цвета бугорки размерами от 2 мм до 2 см, плотной консистенции, с лоснящейся поверхностью. Бугорки имеют тенденцию к изъязвлению и чаще всего локализуются на лице, в области мочек ушных раковин, на коже конечностей, ягодиц и спины [11].
При лепроматозном типе лепры поражается как периферическая, так и центральная нервная система с развитием невротических расстройств, реже — психозов и поражений по типу невритов и полиневритов. В большинстве случаев поражаются лучевые, малоберцовые и большие ушные нервы: они утолщаются и становятся доступными для пальпации. В последующем развиваются двигательные и трофические расстройства, а также нарушения чувствительности. Больным свойственны невралгии, гиперестезии, парестезии, неадекватное или замедленное реагирование на раздражение, аналгезия. На фоне трофических нарушений развивается процесс мутиляции кистей и стоп. Поражение внутренних органов характеризуется неспецифическими изменениями в печени, легких, селезенке и нарушением функции некоторых желез внутренней секреции [11].
Описана редкая форма лепроматозного типа лепры, проявляющаяся бородавчатым кератозом [23]. На сегодняшний день было зарегистрировано только 25 случаев такой формы болезни [24].
При недифференцированной форме лепры специфические высыпания отсутствуют. Для данной формы характерно появление небольшого количества бледных пятен различной величины с нечеткими границами, а также поражение периферической нервной системы по типу полиневрита. Как правило, выявить возбудителя у этой категории лиц удается крайне редко [11].
При развитии обострений лепрозного процесса форма заболевания может меняться. Несмотря на множество клинических проявлений лепры, окончательная постановка диагноза не всегда является простой задачей, так как отсутствуют патогномоничные клинические признаки заболевания [25].
При диагностике лепры учитывают данные эпидемиологического анамнеза (пребывание в эндемичном регионе, контакты с больными лепрой), объективного осмотра (обращают внимание на характер и длительность существования высыпаний, наличие признаков нарушений периферической иннервации).
Общепринятым лабораторным методом диагностики лепры считается бактериоскопическое исследование. Соскобы для исследования берут с очагов поражения на коже и слизистой оболочке носа путем легкого поскабливания. Мазок помещают на предметное стекло и окрашивают по Цилю–Нильсену. Также исследуют пунктат из бедренных или паховых лимфатических узлов. Однако бактериоскопическое исследование имеет очень низкую чувствительность, особенно у больных с промежуточной или туберкулоидной формой поражения [26].
Лепроминовая реакция (проба Митсуды) является показателем способности хозяина поддерживать в своем организме клеточный иммунитет к M. leprae. Проба Митсуды не всегда является достоверной, так как у 10% здоровых по лепре людей может наблюдаться отрицательная реакция. Ограничивают применение лепроминового теста и технические трудности, связанные с получением лепромина и его внутрикожным введением [11].
Для серологической диагностики лепры применяют реакцию связывания комплемента и реакцию непрямой гемагглютинации. Однако невозможно однозначно трактовать полученные в ходе серологической диагностики результаты, вследствие наличия антигенной персистенции, и при отсутствии клинических проявлений болезни могут обнаруживаться так называемые «следовые» антитела [9, 27].
Наиболее чувствительным методом диагностики, позволяющим определять M. leprae, является полимеразная цепная реакция (ПЦР). ПЦР на данный момент считается наиболее перспективной из прямых диагностических методик и применяется для диагностики любого типа лепры [10, 18]. Преимуществом ПЦР являются неинвазивность и простота получения клинического материала, что предоставляет возможность проведения скрининга большого количества образцов при обследовании пациентов в высокоэндемичных по этому заболеванию регионах. Применение ПЦР позволяет усовершенствовать диагностику лепры и выявлять заболевание на ранней стадии [26].
Используемые в настоящее время традиционные методы диагностики, такие как лепроминовая проба и бактериоскопическое исследование, не всегда позволяют подтвердить диагноз лепры на ранних стадиях заболевания. При этом эффективность лечебных и профилактических мероприятий определяется возможностью ранней диагностики заболевания. В мире постоянно регистрируются новые случаи лепры, поэтому актуальным вопросом остается разработка и внедрение новых, более точных, методов диагностики, которые стали бы доступными для широкого использования и позволили с высокой степенью достоверности диагностировать лепру на ранних стадиях развития заболевания.
Лечение заболевания стандартизовано ВОЗ в 1981 г. [28]. Комбинированная лекарственная терапия включает в себя использование трех основных препаратов: дапсон, рифампицин и клофазимин [28].
Дапсон — бактериостатический препарат, действующий как конкурентный ингибитор ферментов дигидрофолатсинтетазы и дигидрофолатредуктазы, которые являются ключевыми ферментами путей биосинтеза фолатов в микобактериях лепры [28].
Рифампицин — оказывает в отношении M. leprae бактерицидное действие. Является селективным ингибитором ДНК-зависимой РНК-полимеразы и блокирует синтез РНК [29].
Клофазимин — жирорастворимый кристаллический краситель красноватого цвета с бактериостатическим и противовоспалительным свойствами. Механизм антибактериального действия клофазимина изучен недостаточно. Вероятно, он связан с блокировкой матричной функции ДНК, повышением фагоцитарной активности макрофагов и синтеза лизосомальных ферментов [28]. Клофазимин и рифампицин обладают эффективностью в отношении дапсонрезистентных микроорганизмов.
В 1997 г. ВОЗ была установлена продолжительность курса лечения: 6 месяцев для мультибациллярных форм лепры и 12 месяцев для олигобациллярных. Дапсон назначается в дозировке 100 мг для взрослых один раз в день, рифампицин в дозировке 600 мг один раз в месяц, клофазимин в дозировке 300 мг один раз в месяц. Для лечения детей применяются более низкие дозы препаратов [28]. В случае невозможности применения одного или двух препаратов из вышеперечисленных существуют схемы лечения с применением фторхинолонов, которые также показали свою эффективность в отношении M. leprae [30].
Выявление источников заражения и выполнение назначенного курса комбинированной лекарственной терапии считаются главными принципами стратегии последующего снижения распространенности лепры [3]. Однако комбинированная лекарственная терапия не исключает возможность развития резистентности к противолепрозным препаратам. Ввиду длительности терапии нередко пациенты не соблюдают схему лечения. Из трех препаратов, входящих в состав схем комбинированной лекарственной терапии, на территории Российской Федерации зарегистрированы только два — дапсон и рифампицин, что осложняет применение стандартизированных схем терапии [28]. Актуальными представляются разработка отечественных аналогов лекарственных препаратов, совершенствование существующих методов терапии и поиск новых схем лечения, которые позволили бы уменьшить длительность терапии и повысить тем самым приверженность пациентов к лечению, а также снизить резистентность к противолепрозным препаратам.
Своевременная диагностика лепры, профилактика распространения лепры беженцами и вынужденными переселенцами, особенно из высокоэндемичных государств (Бангладеш, Филиппинские острова, Индия, Ангола, Бразилия, Шри-Ланка и др.), являются серьезной и актуальной проблемой для мирового здравоохранения, одной из приоритетных задач при осуществлении контроля над здоровьем иностранных граждан и лиц без гражданства, въезжающих на территорию страны. В Российской Федерации, в соответствии с существующим порядком, установленным на законодательном уровне, для контроля над распространением заболеваний среди населения, нерезидентам Российской Федерации необходимо пройти медицинское освидетельствование в медицинских организациях. Однако данная процедура освидетельствования осложнена отсутствием комплексной методологической платформы.
Таким образом, несмотря на снижение распространенности лепры, представляется актуальным усиление контроля за обязательным обследованием на лепру прибывающих в страну иностранных граждан, разработка отечественных аналогов лекарственных препаратов и поиск новых схем лечения больных лепрой.
Литература
Лепра. Доклад ВОЗ 22 янв. 2010 г. [Электронный ресурс]. Режим доступа: http://apps.who.int/gb/ebwha/pdf_files/EB126/B126_41-ru.pdf (дата обращения: 23.10.17).
World Health Organization et al. Global leprosy update, 2014: need for early case detection // Wkly. Epidemiol. Rec. 2015. Т. 36. С. 461–74.
Информационный бюллетень ВОЗ № 101 [Электронный ресурс]. Режим доступа: http://www.who.int/mediacentre/factsheets/fs101/ru/ (дата обращения: 25.10.17).
Nazario A. P., Ferreira J., Schuler-Faccini L. et al. Leprosy in Southern Brazil: a twenty-year epidemiological profile // Rev. Soc. Bras. Med. Trop. 2017. Vol. 50, № 2. P. 251–255.
Ramos J. M., Romero D., Belinchon I. Epidemiology of leprosy in Spain: the role of the international migration // PLoSNegl. Trop. Dis. 2016. Vol. 10, № 3. e0004321.
Massone C., Brunasso A. M. G., Noto S. et al. Imported leprosy in Italy // J. Eur. Acad. Dermatol. Venereol. 2012. Vol. 26, № 8. P. 999-10-06.
Bret S., Flageul B., Girault P. Y. et al. Epidemiological survey of leprosy conducted in metropolitan France between 2009 and 2010 // Ann. Dermatol. Venereol. 2013. Vol. 140. P. 347–352.
Aftab H., Nielsen S. D., Bygbjerg C. Leprosy in Denmark 1980–2010: a review of 15 cases // BMC Res. Notes. 2016. Vol. 9, № 1. P. 1–9.
Дегтярев О. В. Новые диагностические алгоритмы активности лепрозного процесса и мониторинг эффективности лечения больных лепрой в амбулаторных условиях. Автореф. дис. … д.м.н. Астрах. гос. мед. академия, НИИ по изуч. лепры Росздрава. М., 2006. 47 с.
Дуйко В. В. Пути развития противолепрозной службы нижнего Поволжья: от приюта до клиники института / Мат. науч.-практ. конф. 6–7 окт. 2016. Астрахань: ФГБУ НИИЛ, 2016. 101 с.
Скрипкин Ю. К., Кубанова А. А., Акимов В. Г. Кожные и венерические болезни. М.: ГЭОТАР-Медиа, 2009. 538 с.
Ющук Н. Д., Венгеров Ю. Я. Инфекционные болезни. Национальное руководство. М.: ГЭОТАР-Медиа, 2009. 1049 с.
Han X. Y., Seo Y.-H., Sizer K. C. et al. A new Mycobacterium species causing diffuse lepromatous leprosy // Am. J. Clin. Pathol. 2008. Vol. 130, № 6. P. 856–864.
Han X. Y., Sizer K. C., Thompson E. J. et al. Comparative sequence analysis of Mycobacterium leprae and the new leprosy-causing Mycobacterium lepromatosis // J. Bacteriol. 2009. Vol. 191, № 19. P. 6067–6074.
Mira M. T., Sindeaux R. H. M., Ramos G. B. et al. Aspectosgenéticos da suscetibilidade do hospedeiro à hanseníase // Salud. cienc. 2011. Vol. 18. P. 138–141.
Mendonça V. A., Costa R. D., Antunes C. M. et al. Immunology of leprosy // An. Bras. Dermatol. 2008. Vol. 83. P. 343–350.
Lastoria J. C., Abreu M. A. Leprosy: review of the epidemiological, clinical, and etiopathogenic aspects — Part 1 // An. Bras. Dermatol. 2014. Vol. 89, № 2. P. 205–218.
Polycarpou A., Walker S. L., Lockwood D. N. New findings in the pathogenesis of leprosy and implications for the management of leprosy // Curr. Opin. Infect. Dis. 2013. Vol. 26, № 5. P. 413–419.
Masaki T., Qu J., Cholewa-Waclaw J. et al. Reprogramming adult Schwanncells to stem cell-like cells by leprosy bacilli promotes dissemination ofinfection // Cell. 2013. Vol. 152. P. 51–67.
Chaitanya V. S., Cuello L., Das M. et al. Analysis of a novel multiplex polymerase chain reaction assay as a sensitive tool for the diagnosis of indeterminate and tuberculoid forms of leprosy // Int. J. Mycobacteriol. 2017. Vol. 6, № 1. P. 1–8.
Carneiro A. P. S., Correia M. M. S., Filho M. C. et al. Tuberculoid leprosy presenting as a racket lesion: report of a typical case // Hansen. Int. 2008. Vol. 33, № 2. P. 35–40.
Sa N., Silva A. K., Averbeck E., Guerini M. «Racket» lesion reaction in a dimorphic tuberculoid leprosy patient // J. Am. Acad. Dermatol. 2011. Vol. 64, № 2. AB99-AB99.
Richard E. B., Williamson E. A., Jackson S. M., Stryjewska B. M. A rare form of Hansen’s disease presenting as filiform verrucous papules on the feet // JAAD Case Rep. 2016. Vol. 2, № 2. P. 105–107.
Medeiros M. Z., Filho G. H., Takita L. C. et al. Verrucous lepromatous leprosy: a rare form of presentation — report on two cases // An. Bras. Dermatol. 2014. Vol. 89, № 3. P. 481–484.
Ruiz-Fuentes J. L., Diaz A., Entenza A. E. et al. Comparison of four DNA extraction methods for detection of Mycobacterium leprae from Ziehl-Neelsen-stained microscopic slides // Int. J. Mycobacteriol. 2015. Vol. 4, № 4. P. 284–289.
Turankar R. P., Pandey S., Lavania M. et al. Comparative evaluation of PCR amplification of RLEP, 16 S rRNA, rpoT and Sod A gene targets for detection of M. leprae DNA from clinical and environmental samples // Int. J. Mycobacteriol. 2015. Vol. 4, № 1. P. 54–59.
Joshi B., Girdhar B. K., Mohanty K. K. et al. Immunological profile of treated lepromatous leprosy patients // Int. J. Lepr. Other Mycobact. Dis. 2001. Vol. 69, № 3. P. 195–203.
Кубанов А. А., Карамова А. Э., Воронцова А. А., Калинина П. А. Фармакотерапия лепры // Вестн. Дерм. Вен. 2016. № 4. С. 12–19.
Campbell E. A., Korzheva N., Mustaev A. et al. Structural mechanism for rifampicin inhibition of bacterial rna polymerase // Cell. 2011. Vol. 104, № 6. P. 901–912.
Kar H. K., Gupta R. Treatment of leprosy // Clin. Dermatol. 2015. Vol. 33, № 1. P. 55–65.
А. А. Кубанов*, доктор медицинских наук, профессор, член-корреспондент РАН
Т. В. Абрамова**, кандидат медицинских наук
Е. К. Мураховская*, 1, кандидат медицинских наук
В. А. Ласачко*
* ФГБОУ ДПО РМАНПО МЗ РФ, Москва
** ФГБУ ГНЦДК МЗ РФ, Москва
1 Контактная информация: murakhovskayaek@mail.ru
Современный взгляд на лепру/ А. А. Кубанов, Т. В. Абрамова, Е. К. Мураховская, В. А. Ласачко
Для цитирования: Лечащий врач № 5/2018; Номера страниц в выпуске: 48-52
Теги: микобактериозы, заболевания кожи, поражение эктодермы, антибиотикотерапия
Фото с сайта